黃疸是新生兒常見症狀,但爸媽一看到娃娃皮膚變黃總忍不住緊張,好怕心肝寶貝有了什麼萬一。其實新生兒黃疸分「生理性」及「病理性」,這篇將教各位爸媽黃疸指數怎麼看、黃疸原因與黃疸照光治療等相關知識。
一、新生兒黃疸怎麼回事?讓醫師來告訴你!
之前有好友生了寶寶,卻因為黃疸的關係被留置在醫院照光,也有聽說不少月子中心的寶寶因為黃疸被帶回醫院照光,所以今天就來談談新生兒黃疸吧!
(一) 黃疸是什麼?
黃疸(黃疸英文:Jaundice、Icterus)又稱黃膽、黃病,而黃疸與其說是疾病,不如說它是一種跡象或症狀,暗示著人體內的膽紅素出現異常,通常是由於人體的膽紅素過高,而引起皮膚、眼白變黃。
黃疸在大人小孩身上都可能發生,其中嬰兒黃疸在台灣算常見,通常出生3~4天會發現,其中大約每10個寶寶就有1個需要照光,造成膽紅素異常的原因眾多,除了常見寶寶黃疸與紅血球壽命較短、肝臟代謝功能尚未成熟有關之外,成人可能也會因為紅血球異常、肝臟問題、膽道阻塞、感染、特定藥物使用等引起黃疸。
讓我簡單介紹一下人體代謝過程,你就會更清楚膽紅素過高的原因。
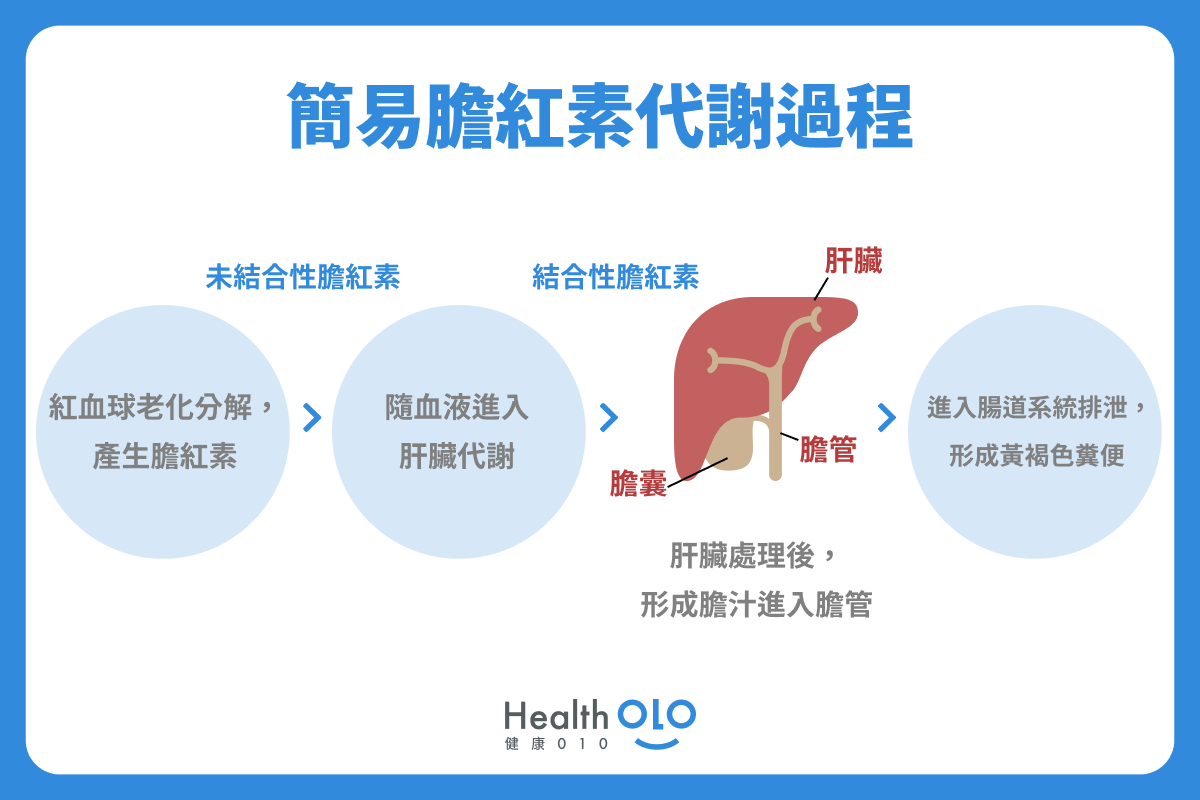
簡單來說,膽紅素是紅血球老化分解的產物之一,胎兒時期膽紅素會經由胎盤來代謝,出生之後就得改用自己的肝臟代謝,再經由膽汁、腸道排出,又因為膽紅素是黃色的,所以我們的糞便最終才會呈現黃褐色。
但若是以上的代謝過程中有任何異常,導致膽紅素無法正常排泄、累積在體內,就會使皮膚、眼白、尿液、糞便變黃。
在檢查黃疸原因時,為方便了解是哪一階段出錯,將膽紅素依不同階段,分為「未結合性膽紅素」與「結合性膽紅素」。
- 未結合性膽紅素: 紅血球老化分解後、尚未受肝臟代謝前的膽紅素。
- 結合性膽紅素:肝細胞吸收處理過後的膽紅素。
若抽血檢驗時,發現未結合性膽紅素較高,就可以合理推斷可能是紅血球或肝臟代謝的問題;反之若結合性膽紅素較高,則可推測可能是肝膽排出膽紅素的問題。
導致膽紅素異常,產生黃疸可能的病因有:
- 新生兒黃疸:
又分生理性和病理性,本文章下方開始將著重介紹新生兒黃疸 - 紅血球異常(溶血性貧血):
地中海貧血、蠶豆症、遺傳性球形紅血球增多症等 - 肝臟疾病:
藥物、酒精、中毒性肝炎;B型肝炎、C型肝炎等病毒感染的肝炎;肝硬化、肝癌等肝臟疾病 - 膽管阻塞:
膽結石、腫瘤、膽管炎、原發性膽管炎、膽道狹窄、寄生蟲感染等 - 其他疾病:
例如吉伯特氏症候群(Gilbert’s syndrome,此症台灣臨床還不算少見)、克果納傑氏症(Crigler-Najjar syndrome,此症為罕見遺傳性代謝疾病)
成人黃疸臨床表現除了皮膚、眼白變黃、尿液變深、變茶色之外,也可能依病因而伴隨不同表現,例如全身倦怠、噁心、食慾不振、發燒、腹痛、體重減輕、暈眩、臉色蒼白,但由於成人黃疸不是本篇的主角,所以僅簡單介紹給大家。想了解更多新生兒黃疸的原因、檢查和治療,趕快跟著我看下去吧!
(二) 為什麼嬰幼兒黃疸特別容易發生?黃疸原因解釋看過來!
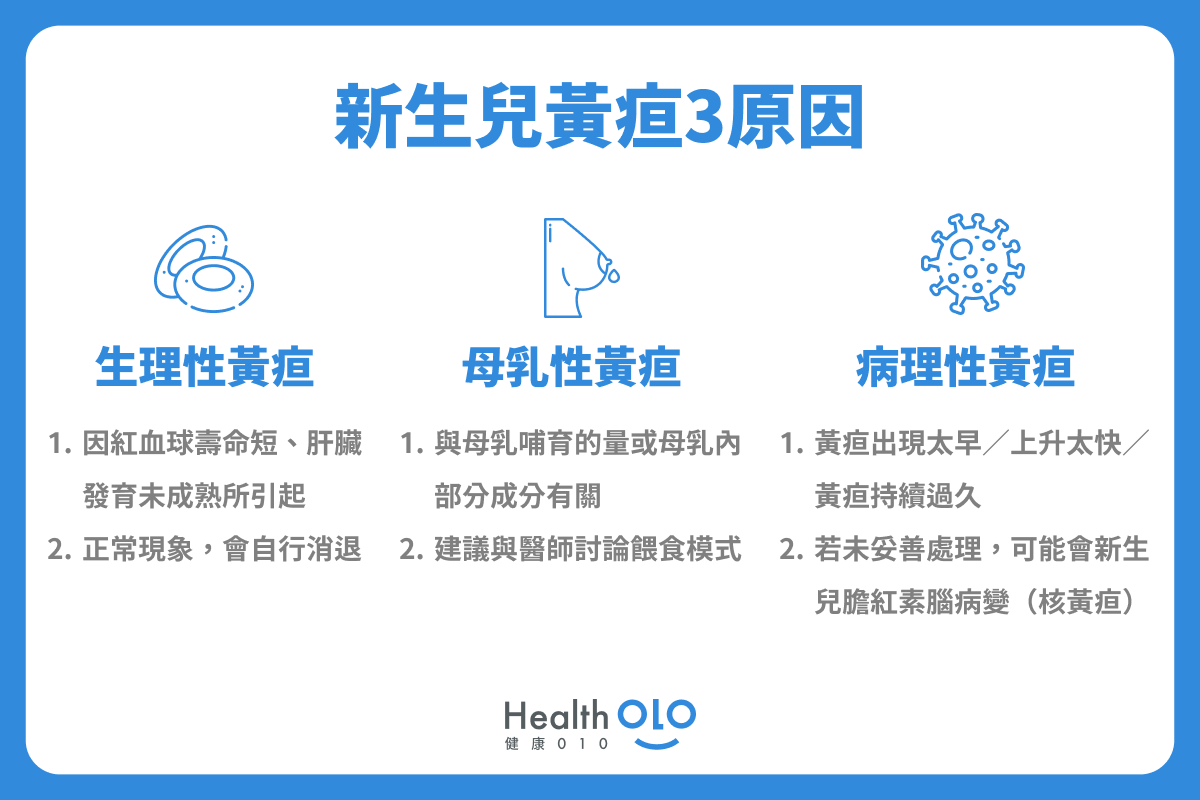
在新生兒黃疸的區分上,常會聽到我們說「生理性黃疸」一詞,用以跟「病理性黃疸」來區分。嬰幼兒黃疸究竟是由什麼原因所引起呢?什麼又是生理性黃疸呢?其實黃疸新生兒的狀況可分為3種:
1.生理性黃疸:正常生理現象無需治療,能夠自行代謝。
新生兒的紅血球壽命比較短只有90天(成人有120天),使紅血球分解較快、膽紅素容易多,加上嬰兒肝臟代謝功能尚未發育成熟,所以容易造成膽紅素濃度高。
有60%的嬰兒會在出生後2~3天開始出現黃疸,並於4~5天達到高峰期,在第10~14天前就會逐漸消退。 因為這些嬰兒大部分都會自行改善,屬於良性的狀況,因而被稱作「生理性黃疸」。
不過華人是新生兒黃疸的高風險群,根據台灣2018年發表的健保資料庫研究,新生兒黃疸佔大約所有出生數的13.7%,所以在台灣大約每10個新生兒就有1個需要照光。
2.母乳性黃疸:與母乳哺育的量或母乳內部分成分有關。
與餵食母乳相關的黃疸可分為2種:
- 一是母乳餵食量不足,導致嬰兒體重減輕過多、排便量減少,從腸道回收的膽紅素量增加,這種因餵食量不足引起的母乳性黃疸,通常發生在第1週內第2~4天。
- 二是因為母乳中所含的部分成分(如某些酵素、女性荷爾蒙等),可能會抑制嬰兒肝臟酵素活性或增加從腸道回收的膽紅素量,使膽紅素增加或延遲排出。 因母乳內相關成分所引起的黃疸,通常發生在第7天之後,高峰值出現在第2到3週。
不過如果持續哺育母乳的話,黃疸值會慢慢消退,只是黃疸可能會持續3~10週。
3.病理性黃疸:病理原因引起黃疸異常,若未妥善處理,可能損傷嬰兒腦組織。
病理性通常有3種判斷指標:
- 黃疸出現太早
- 黃疸指數上升速度太快
- 黃疸持續過久/有其他合併症
註:黃疸的標準值依據出生的體重、週數以及寶寶出生後的天數而不同,在下一段會再提。
原因可能有溶血問題引起溶血性黃疸(如蠶豆症或母子ABO、RH血型不合)、出生時的出血(如頭血腫)、先天性膽道閉鎖引起阻塞性黃疸、先天性感染(肝炎、泌尿感染等)。
根據統計,非結合型膽紅素濃度超過20mg/dl者,有較高的機會患者的膽紅素會通過腦血管屏障,造成嬰兒嚴重腦組織損傷,形成膽紅素腦病變(核黃疸),不可不慎。
(三) 自己在家如何判斷黃疸?從寶寶泛黃的部位來觀察吧!
那黃疸怎麼看?黃疸最明顯的特徵是皮膚、眼白變黃,並且寶寶黃疸的分布會由頭到腳進展。
舉例來說,臉部黃大約是5 mg/dl,到腹部中間大約是8~15 mg/dl,如果到腳底大約是15~20 mg/dl。另一個黃疸症狀最容易看是眼睛! 我們的眼白平常都是白色的,出現黃疸眼睛時,總膽紅素通常是3 mg/dl以上了。
黃疸在經過臨床評估後,若你的主治醫師判斷你可以將寶寶帶回家自行照顧,爸媽們可以透過上述的原則持續觀察寶寶是否有黃疸異常,例如「皮膚泛黃的範圍突然從胸部擴展到下腹部甚至下肢」,那可能就要趕快返回醫院就診了。
另一方面,爸媽可以利用健兒手冊(兒童健康手冊)之中的「嬰兒大便辨識卡」,觀察大便顏色來判斷是否有膽汁滯留(如膽道阻塞)的情況。

二、黃疸指數怎麼樣算異常?
前一段說明生理性、母乳性與病理性黃疸的差異性,但是究竟臨床上我們醫生是如何判斷嬰兒黃疸指數是否正常?黃疸指數標準是多少?
正常成年人的血液中總膽紅素數值落在0.2到1.2mg/dl之間,一旦數值超過3mg/dl以上時,則是黃疸指數過高會出現黃疸症狀,不過嬰幼兒由於前面所提的正常生理機轉,包括紅血球代謝較多與肝臟代謝功能尚未成熟,黃疸的標準略有不同。
總膽紅素的標準值依據出生的體重、週數以及寶寶出生的天數而不同,以正常體重的足月兒為例,當符合下列的標準時就要考慮就醫:
- 總膽紅素在出生 24 小時內超過10mg/dl。
- 總膽紅素在出生2天內超過13mg/dl。
- 黃疸上升速度每小時超過5mg/dl。
- 總膽紅素在出生三天後超過15mg/dl
- 黃疸超過2週。
- 有其他發燒、腹瀉、活動力減退的現象。
簡單的說,只要是黃疸出現過早,黃疸過高或持續過久、黃疸指數降不下來,都需要配合醫師診斷治療,至於早產兒或低體重的嬰兒,因為研究指出他們有較高膽紅素腦病變的風險,照光的標準值會設的更低,細節就不在本篇篇幅內了。
三、黃疸照光、換血、調整哺乳,這些治療要多久?
如果新生兒黃疸經診斷確實異常,通常新生兒黃疸處理方式如下:
- 照光治療:
新生兒在黃疸不太嚴重時,可利用特定頻率的光線照射身體表面(一般日光燈沒有用喔!),促進膽紅素的代謝使黃疸指數下降。照光可能的副作用包括稀糊便、紅疹、些微脫水,但整體而言是安全又有效的方法,所以新生兒黃疸照光是最常見的治療方式。 - 調整哺育:
前面母乳性黃疸的地方有提到,母乳哺育的寶寶有可能因為餵食量不足或因為母乳內的部分成分導致黃疸值升高或持續較久。醫師會根據寶寶的狀況協助您增加母乳哺育量,有時也可能建議你補充配方奶或短暫暫停母乳哺育。 - 換血:
極少數病理性黃疸如果在加強照光治療下,黃疸指數降不下來甚至持續升高,為了避免膽紅素腦病變(核黃疸)的發生,可能要接受換血治療,在這同時,醫師會安排一系列的檢查,盡可能找尋是否有可以矯正的原因。
許多愛子心切的爸媽得知寶寶必須照光治療,心疼之餘更想知道新生兒黃疸照光多久才能接回家,事實上這個問題因人而異,不過大多數的案例在照光幾日內即可將黃疸指數控制到正常範圍以內,在台灣一般新生兒在3~5天大時可以出院,所以爸媽們也不必太過擔心,出院後爸媽也可以持續觀察黃疸進展,如果肚臍以下依然看得出發黃,可能黃疸指數就比較高,需要額外注意,另外有任何問題還是可以跟您的主治醫師討論喔!
參考資料:
- Nelson Textbook of Pediatrics, 21 ed., Chap 123.3
- Maisels MJ. What’s in a name? Physiologic and pathologic jaundice: the conundrum of defining normal bilirubin levels in the newborn. Pediatrics. 2006 Aug;118(2):805-7. doi: 10.1542/peds.2006-0675. PMID: 16882840.
- Chee YY, Chung PH, Wong RM, Wong KK. Jaundice in infants and children: causes, diagnosis, and management. Hong Kong Med J. 2018 Jun;24(3):285-292. doi: 10.12809/hkmj187245. Epub 2018 May 21. PMID: 29807950.
- Up To Date-Causes of cholestasis in neonates and young infants
- Up To Date-Unconjugated hyperbilirubinemia in term and late preterm infants: Epidemiology and clinical manifestations
- Mayo Clinic-Infant jaundice
- NHS-Newborn jaundice
